Экспертная помощь в пульмонологии!
За годы существования Центра пульмонологии — разработаны, запатентованы и внедрены десятки методик диагностики; активно используется методология NLS лечения, доказавшая свою эффективность при лечении заболеваний дыхательных путей.
Наличие собственного диагностического блока позволяет в одном месте получить полный комплекс услуг. Уникальным отличием нашей клиники является полнофункциональное сотрудничество с многопрофильным научно-исследовательским институтом, ведь зачастую корни одного заболевания кроются в совершенно других органах и системах. Поэтому для успешного лечения требуется всестороннее обследование пациента!
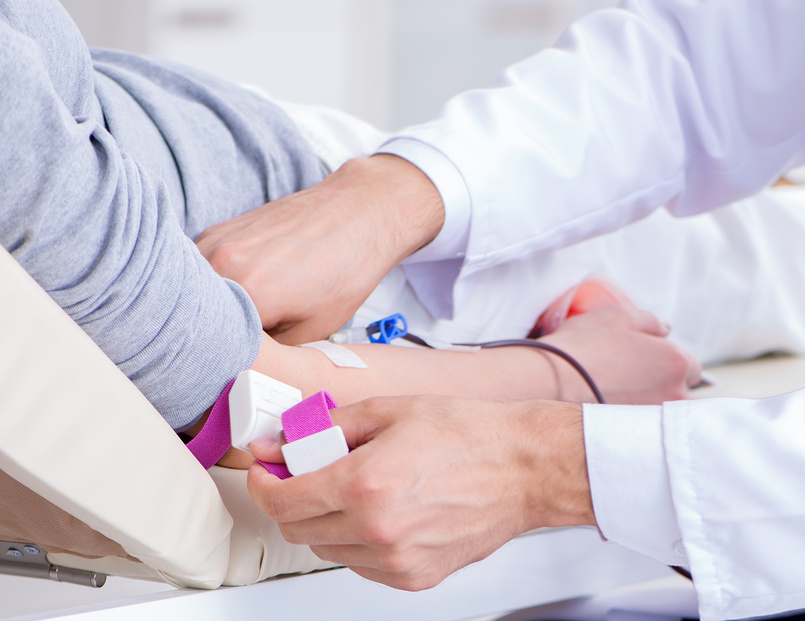
Аппаратная и лабораторная диагностика
Мы находимся на переднем крае науки по лечению заболеваний органов дыхания и предоставляем полный комплекс услуг в одном удобном месте. Наши врачи-специалисты являются международными экспертами в диагностике и лечении пульмонологических заболеваний.
ДИАГНОСТИКА

ЛАБОРАТОРИЯ

ВЫЗОВ ВРАЧА НА ДОМ

Боремся с причинами, а не с последствиями!
На первичный прием у нас отводиться 1 час, этого времени достаточно, чтобы врач выслушал все Ваши жалобы, изучил результаты обследований , если они уже у Вас есть, провел профессиональный осмотр, оценил общий статус и другие показатели.
ЛЕЧЕНИЕ

РЕАБИЛИТАЦИЯ

СТАЦИОНАР
Специалисты высокого класса
Ежедневно на приеме Вас встретят практикующие врачи высшей категории, кандидаты и доктора наук. Медицинские консилиумы по лечебному процессу и по программе «Второе мнение врача» возглавляет заместитель главного врача Центра Пульмонологии!




В компетенции врачей-специалистов входит диагностика и лечение практически всех заболеваний органов дыхания. Врачи-пульмонологи проводят первичный осмотр пациента, назначают анализы, проводят аппаратную диагностику, привлекают в тяжелых случаях узких специалистов, назначают консервативное лечение как в клинике, так и на дому.
Диагностика в терапии играет очень важную роль
Для нее врач проводит профессиональный осмотр пациента и назначает ему сдать необходимые анализы и пройти нужные обследования в зависимости от предварительного диагноза.
- Лабораторная диагностика крови и мазков
- Рентгенография
- МРТ и КТ
- Флюорография
- Спирометрия
- Пульсоксиметрия
- Электрокардиограмма
- Ультразвуковая диагностика
- Бакпосев мокроты
- NLS графия легких
- Гемосканирование крови
- Другие виды аппаратной диагностики